苦痛の少ない胃カメラ・大腸内視鏡検査、日帰り肛門手術、やけどやキズの湿潤療法は川越駅前胃腸・肛門クリニック(埼玉県川越市)
お問い合わせいただく前にまずは
こちらをクリックしてください
音声ガイダンスでの対応となります
049-227-8686
苦痛の少ない大腸内視鏡検査(大腸カメラ) - 川越駅前胃腸・肛門クリニック(埼玉県川越市)
大腸の病気について
下記から、ご覧になりたい項目をクリックしてください。
大腸がん
大腸がんの部位別発生頻度
大腸は約2mの長さがあり、結腸(上行・横行・下行・S状結腸)と直腸、肛門から構成されています。小腸で消化吸収された残りの腸内容物を、水分を吸収しながら大便に加工する場所です。
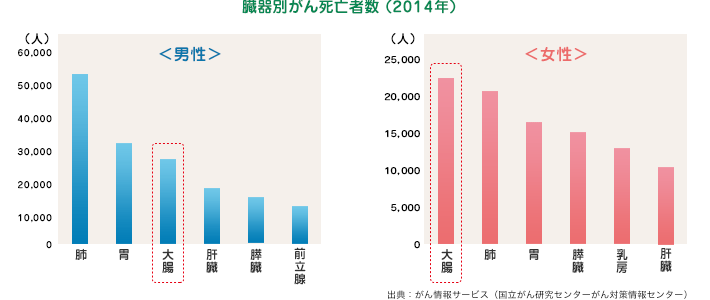
食生活の欧米化に伴い、大腸がんが増加しています。特に女性では2004年から胃癌を抜いて、がん死因の1位になっています。男性においても、10年後には胃がんを上回ると予想されています。
症状はがんの発生部位により異なります。主な症状は、下腹部痛、便秘、血便、腹部膨満、便が細くなる、便が残る感じ、貧血、原因不明の体重減少などがあります。早期がんの多くは無症状(早期がんの便潜血陽性率はわずか50%)です。早期がんの多く(根の浅いもの)は内視鏡的ポリープ切除で完治するため、早期発見が重要で、早期発見には大腸内視鏡検査が必要です。
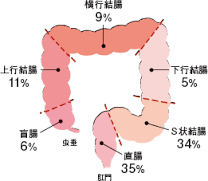
大腸粘膜のあるところではどこにでも「がん」ができますが、日本人ではS状結腸と直腸が大腸がんのできやすい場所(全体の約70%)です。
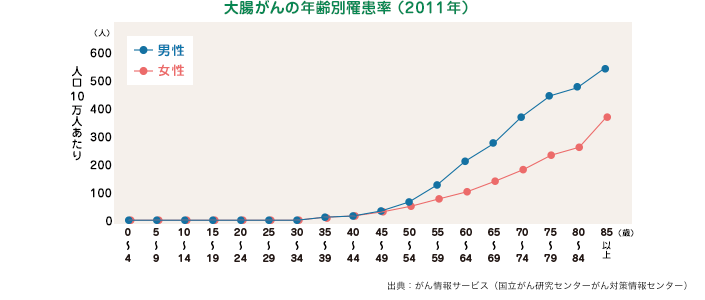
年齢別の大腸がんにかかる割合は、40歳代付近から増加し始め、高齢になるほど高くなります。そのため、40歳を過ぎた方は大腸がんの検査をお勧めします。
WHOは、運動不足と肥満が最も有力な大腸がんの危険因子であると発表しています。生活習慣病としての大腸がんを予防するには、食生活を含めたライフスタイルの改善が重要です。
大腸ポリープ
大腸ポリープは腸壁からイボやキノコ状に盛り上がってできた「できもの」です。
大腸ポリープには過形成性ポリープや炎症性ポリープ、腺腫などがあります。大腸ポリープの殆ど(約80%)は腺腫で、大腸がんへ移行するポテンシャル(可能性)があります。
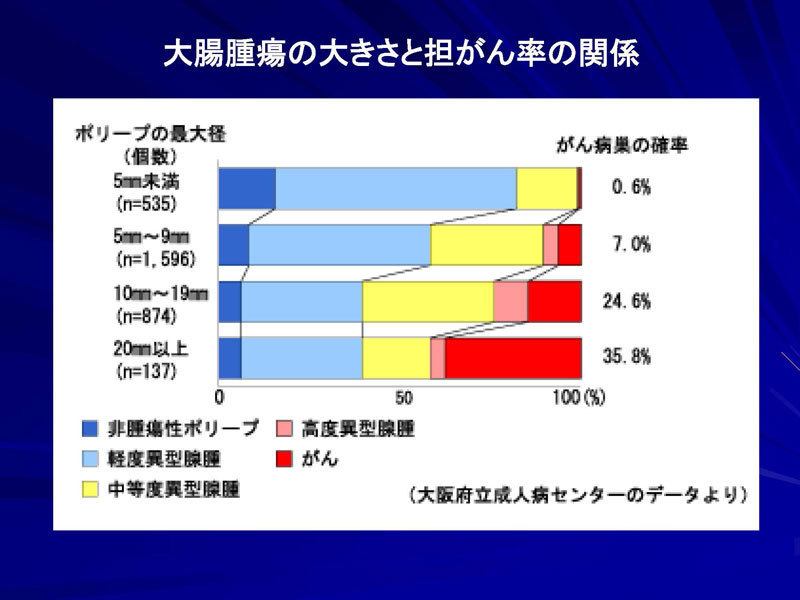
腺腫は大腸がんの前がん病変であり、腺腫の大きさが5mmを越えると7%に、10mm異常では約25%に、20mm以上では約35%に、がんが認められます。そのため、5mm以上のポリープでは内視鏡的にポリープ切除が行われます。5mm以下でも表面陥凹型(凹んだ腺腫)は癌化率が高く切除が必要です。
大腸ポリープを内視鏡的に切除した方は、1年後に大腸内視鏡検査での経過観察をお勧めしております。これは、前回の検査で見えなかった小さなポリープが、1年後に大きくなって切る可能性があるためです。
ポリープ切除の詳細はこちらをクリック
潰瘍性大腸炎
慢性の炎症性疾患で、原因は不明ですが、ストレス、免疫異常が関係していると考えられています。大腸の粘膜に炎症を起こし、びらん(ただれ)や潰瘍ができる疾患です。
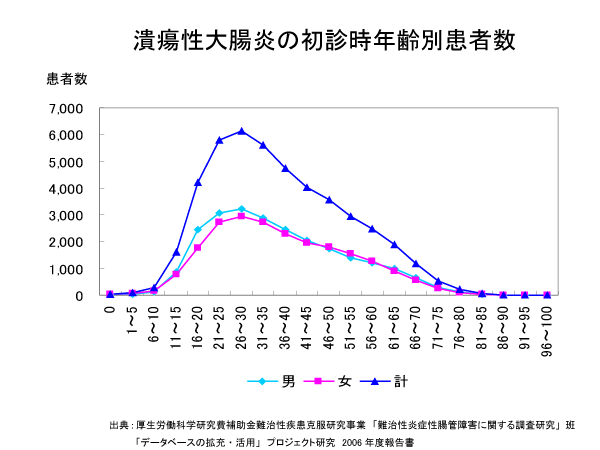
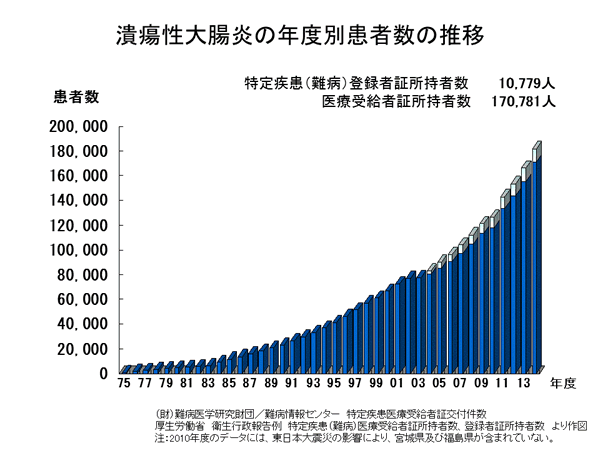
食生活の欧米化により増加しており、罹患者数は2014年で17万人に達しました。男性は20~24歳、女性が25~29歳で最も多くなっていますが、若年者から高齢者までどの年代にも発症し、男女比はほぼ同じです。毎年1万~1.5万人増加しています。
活動期(腸の炎症が続いている状態)の妊娠では、不妊、流産や早産の危険性がやや高くなるとの報告があります。寛解期(腸の炎症が治まっている状態)での妊娠であれば、胎児および母体ともに影響がないため、寛解期に妊娠するのが望ましく、特に6か月以上十分に寛解を維持した状態での妊娠が安全であるとされています。
炎症性腸疾患(潰瘍性大腸炎とクローン病)の患者さんが、身内に同病の方がいる確率は1~数%と報告されています。これは、そうでない人と比べると数倍高いことになりますが、潰瘍性大腸炎は必ず子供に遺伝するというなよう、いわゆる"遺伝疾患”ではありません。
初期では腹痛と下痢、粘血便(粘液と血便)を認め、重症になると排便回数が1日10回以上となり、発熱や貧血を伴うようになります。
病気の範囲で直腸型、左側大腸炎型、全大腸炎型に分類されます。
治療は薬物療法としてアミノサリチル酸製剤(ペンタサ、サラゾピリン、アサコール)の内服や座薬、浣腸による投与、免疫抑制剤、ステロイドなどがあります。ステロイド治療で効果が得られない場合は血球成分吸着除去療法(血液ろ過療法)が行われます。大腸穿孔(大腸に穴があく)や中毒性巨大結腸症(大腸が拡張し、腹痛や高熱、貧血を呈する)となった場合は手術が必要となります。また、10年以上経過した全大腸炎型では、発がんリスクが高いといわれていますす。症状がなくなると、つい薬のことを忘れがちですが、寛解(腸の炎症が治まっている状態)を維持するためにも薬はきちんと飲み続ける必要があります。症状がなくなっても、薬を飲み続けることは、再燃の予防だけでなく、将来的な大腸がんの予防にもつながると考えられています。
潰瘍性大腸炎は、「難病の患者に対する医療等の法律」における指定難病に定められていますので、住所地を管轄する最寄りの保健所にて所定の手続きを行い認定されると、指定医療機関における医療費自己負担分(保険診療)の一部が、国や都道府県から助成されています。
クローン病
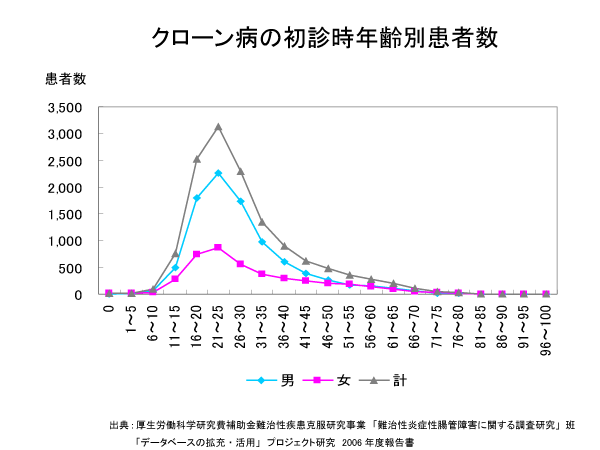
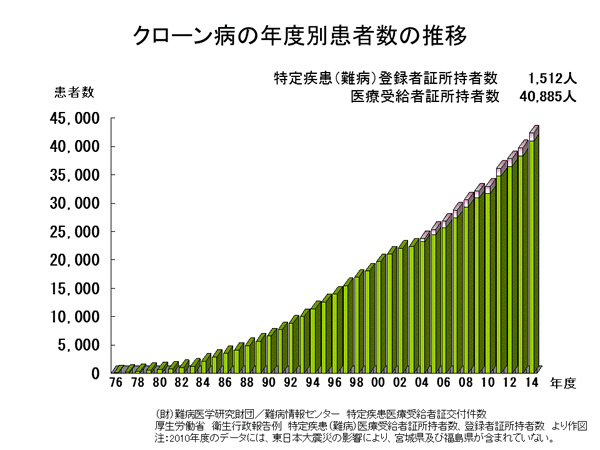
口から肛門まで全消化管のどこにでも起こりうる原因不明の慢性炎症性疾患です。小腸と大腸に多く、小腸型、小腸大腸型、大腸型があります。10~20歳代の若年者で下痢、腹痛、痔瘻(あな痔)などの肛門病変、体重減少、発熱といった症状が見られます。男女比は2:1で男性に多く見られます。日本でも食生活の欧米化により増加しており、罹患者数は2014年に4万人に達しました。喫煙歴が2倍以上発症リスクをあげます。痔瘻や皮垂などの難治性肛門病変は腸管病変に先行して見られることがあり、肛門科で診断されることも珍しくありません。
診断には、大腸内視鏡検査、胃カメラ、時には小腸内視鏡検査が必要となります。
治療は栄養療法が第一に行われ、糖分やタンパク質を小さな分子まで分解したジュースを服用する成分栄養と脂肪制限を行います。薬物療法としてアミノサリチル酸製剤(ペンタサ、サラゾピリン)や免疫抑制剤、ステロイド、最近では中~重度の活動期患者や外瘻を有する方に抗TNFα(レミケード)が使用され、高い治療効果が報告されています。腸管が炎症のため狭くなると内視鏡的拡張術や外科手術が必要となります。22%が緩解維持し、25%が毎年活動期にあり、半数が緩解と活動期を繰り返しています。
感染性腸炎
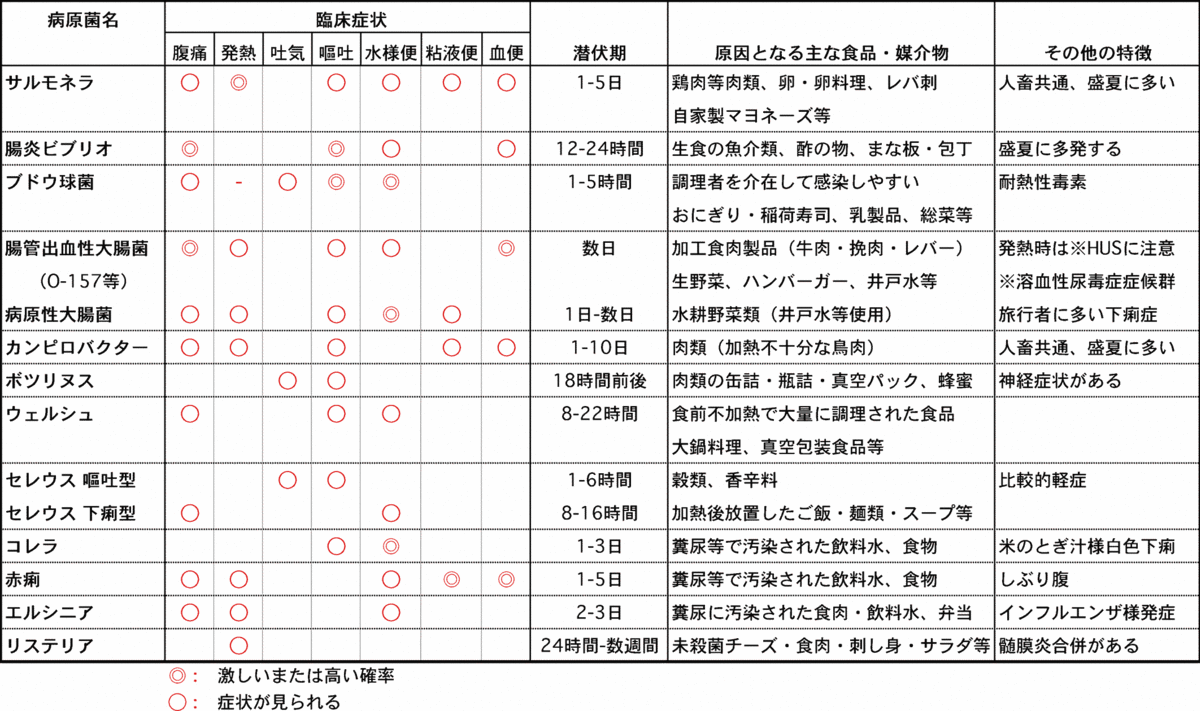
細菌やウイルスが腸内で増殖することによって起こります。下痢、腹痛、発熱、下血などが見られます。
夏季にはカンピロバクターやサルモネラ菌などの細菌が、冬季ではノロウイルス、ロタウイルスが病原体として多く見られます。小児や高齢者では重症化しやすく、以前、腸管出血性大腸菌感染(O-157)により高齢者の死亡例が多く報告されました。
ノロウイルスの迅速検査キットを用いての検査が、2012年4月から保険適応になりました。便を用いて検査します。保険適応は、3歳未満と65歳以上、免疫力の低下した人(臓器移植後や悪性腫瘍のある人など)です。
治療はまず便の細菌培養を行い、原因となっている菌を調べます。軽度の炎症であれば、整腸剤や抗生物質などを処方して、水分を十分に摂取することで改善してきます。軽症でない場合には、入院で絶食にして点滴治療を行う必要があります。
また、下痢や発熱といった症状が長期間続く場合には、感染性腸炎以外の病気(潰瘍性大腸炎など)が疑われます。この場合、大腸内視鏡検査で正しい診断をつける必要があります。
感染性腸炎の感染経路
ウイルス性腸炎:基本的には経口感染で、主に次の場合が考えられます。
1.感染した人の便や吐物に触れた手指を介して、ウイルスが口に入る場合
2.乾燥した便や吐物中から、空中に浮遊したウイルス粒子を吸い込んだ場合
3.感染した人が不十分な手洗いで調理して、食品を汚染した場合
4.ウイルスを内臓に取り込むことがある食品(ノロウイルスではカキやホタテの二枚貝)を生または不十分な加熱処理で食べた場合。ノロウイルス感染症では、症状がなくなった後も、2週間も糞便中にウイルスを放出し続けるとされ、周囲への感染に注意が必要です。
細菌性腸炎:食品に付着、増殖した細菌により感染するもので、人から人への感染はウイルス性腸炎よりも起きにくいとされています。発生のメカニズムは次のように分けられます。
1.感染型
食品中に混入して増殖した原因菌が、腸管内でさらに増殖し、その毒作用により胃腸症状を発症します(サルモネラ、腸炎ビブリオ、病原性大腸菌、カンピロバクターなど)。
2.毒素型
原因菌が食品中で増殖し、毒素を産生します。この毒素で汚染された食品を摂取して発症します。感染型に比べて、発症までの潜伏期が短いとされています(ボツリヌス菌、ブドウ菌、セレウス菌嘔吐型など)。
3.中間型
食品とともに摂取された原因菌が腸管内で増殖して毒素を産生し、胃腸炎症状を発症します(腸管出血性大腸菌、毒素原性大腸菌、ウェルシュ菌、セレウス菌腸炎型、エルシニアなど)。
便秘症
便秘とは一般的には3日以上、お通じが見られない状態をいいます。毎日お通じがあっても、便が残っている感じが続いたり、お腹が張っていたら便秘の治療が有効なことがあります。
便秘には様々な原因が考えられます。ただ下剤を飲めばよいといったことでは、なかなか便秘になってしまったのかを把握し、それぞれの原因にあった治療をすれば、それほど便秘解消には苦労しません。
便秘はまず、大腸ポリープや大腸がんが原因で腸が狭くなって起こる器質性便秘と機能性便秘に分類されます。機能性便秘には一時的な水分不足や、最近では過度のダイエットも原因といわれている一過性便秘と常習性便秘に分けます。常習性便秘には弛緩性便秘、痙攣性便秘、直腸性便秘があります。
便秘の詳細はこちらをクリック
家族性大腸腺腫症(FAP)
大腸におよそ100個、またはそれ以上の腺腫を発生するか、100個には達しないが、家族性大腸腺腫症の家族歴がある方はFAPです。10歳代で腺腫が発生し、40歳代で50%、60歳までに90%に大腸がんに罹患します。10,000~20,000人に1人の割合で発生します。
両親のどちらかがこの病気に罹っていた場合は、早めに大腸内視鏡検査を受ける必要があります。原因遺伝子はAPC遺伝子であることが解明されています。治療は大腸全摘が基本で、20~35歳で大部分が手術適応になります。
3人以上の血縁者が大腸がん等のがんに罹っていて、そのうちの1人が50歳未満で大腸がんと診断されている場合は、この病気が疑われます。
FAPも遺伝性非ポリポーシス大腸癌も人に感染するものではありません。また、両親のいずれかがこの病気であっても、原因遺伝子を受け継いでいるとは限りません。
直腸カルチノイド
直腸カルチノイドは比較的まれな消化管腫瘍の一つです。カルチノイドという言葉には、「がんのようなもの」という意味があります。
カルチノイドの中では、直腸・結腸が約40%と最も多く、直腸カルチノイドは直腸下部に好発し、多くは無症状です。
内視鏡検査では、表面は平滑で、黄色調で、毛細血管透見像(粘膜の下の血管が透けて見えること)を有します。粘膜下腫瘍として観察されるのが典型的で、大きくなるにつれ、表面の凸凹、中央陥凹、腫瘍の形成が認められます。
直腸カルチノイドは、腫瘍径と腫瘍深達度、核分裂像が増すにつれて、転移しやすいといわれています。
治療方針は、腫瘍径10mm以下ではリンパ節転移や肝転移の心配がないと考えられており、内視鏡的切除、11~20mmでは局所の全層切除(深部浸潤・脈管浸潤例では追加切除)、20mm以上および固有筋層への浸潤例では大腸がんに準じた手術が推奨されています。
大腸メラノーシス(色素沈着症)
大腸メラノーシスとは、大腸粘膜に色素が沈着し、大腸が黒くなった症状です。そして、この大腸メラノーシスの主な原因となるのが、アロエ、センナ、ダイオウを含む下剤です。これらの刺激により、大腸粘膜に少しずつダメージを蓄積させて色素の沈着が起こります。
大腸メラノーシスは下剤乱用の副作用です。目に見えない部分で起こる症状であるうえに自覚症状も無いので、大腸内視鏡検査を受けるまで大腸メラノーシスになっているかどうかは本人にも分かりません。生薬は身体への負担が少ないイメージを抱きがちですが、効果の強い薬にはやはり副作用が存在します。場合によっては服用時にも腹痛や習慣性の副作用が出ることもあるため、薬はどんなものでも慎重に使わなければいけません。
便秘自体は大腸がんのリスクにはならないと国立がんセンターから報告されています。ところが便秘の治療というと軽く考えられ、一般に刺激性下剤を連用される傾向にあります。刺激性下剤を長期間常用すると下剤に耐性を生じ(下剤が効かなくなる)、腸管粘膜細胞を傷害して大腸粘膜が黒くなります。
刺激性下剤を長期服用すると大腸腫瘍(腺腫、癌)が増加するとの海外報告や、週に2回以上、刺激性下剤を内服すると大腸がんのリスクが2.75倍になるとういう国内報告もあります。
大腸メラノーシスは皮膚のメラノーシスと違って色素の原因はメラニンではないため「偽メラノーシス」とも言われます。黒くなっている原因は刺激性下剤で粘膜細胞が傷害された痕跡、「リポフスチン沈着」であるため、皮膚のメラノーシスと違って下剤を止めて
1年程度すると色素は消失します。
刺激性下剤は例えるならば「強心剤」のようなものです。弱った心臓に強心剤を使うと
一時的には心機能が回復しますが、連用するとかえって寿命を縮めます。 刺激性下剤も同様で、検査前に腸を空にしたり、リフレッシュさせるために使うには有用な薬ですが、
連用する大腸を疲弊させ効果がなくなり、やがて腸管神経叢のダメージから弛緩性便秘となって腸が動かなくなってしまいます。